‘Planos de saúde’ lucram R$ 3 bi, mas seguem cancelando contratos

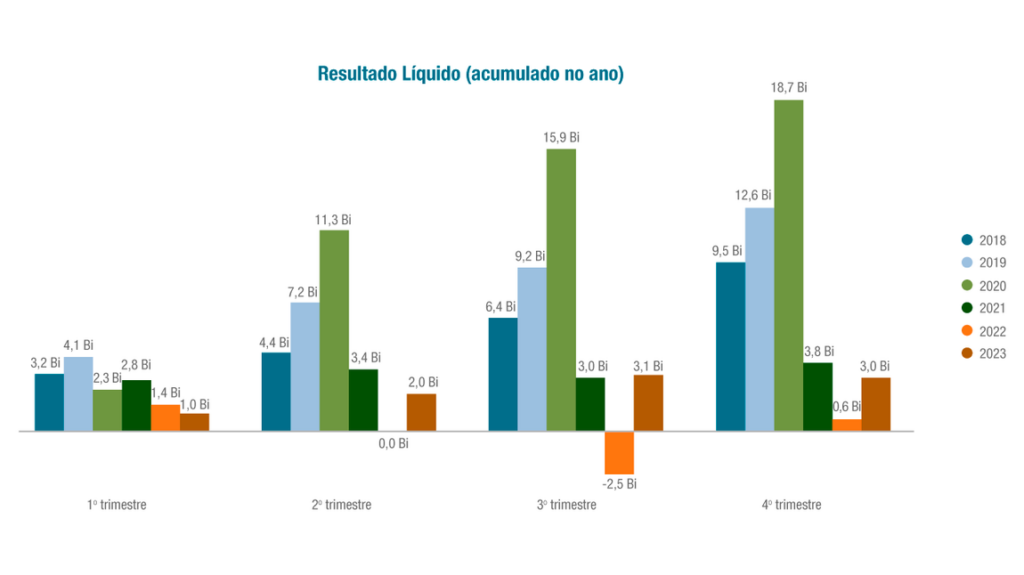
O resultado pós-pandemia das operadoras de planos de saúde segue em crescimento e mostra franca recuperação ao atingir lucro líquido de R$ 3 bilhões, em 2023, aponta a Agência Nacional de Saúde Suplementar (ANS). Mesmo com os cofres cheios, os relatos de cancelamento de planos de saúde, inclusive de pessoas idosas e em tratamento prolongado, por parte das operadoras se tornaram corriqueiros, o que evidencia o desrespeito aos consumidores em flagrante avidez pelo lucro, dado os resultados positivos.
O valor sobre o lucro tem como base informações financeiras enviadas pelas operadoras dos planos de saúde. Conforme indica a ANS, o resultado representa 1% da receita total acumulada no ano passado, superior a R$ 319 bilhões. Isto indica que a cada R$ 100 de receitas, ficou R$ 1 de lucro ou sobra para as empresas.
Este cenário mostra a recuperação, uma vez que em 2022 o lucro líquido havia sido de R$ 606 milhões. Ao se considerar os segmentos de forma isolada, os resultados foram positivos para todos:
- administradoras de benefícios: lucro de R$ 406,4 milhões;
- operadoras exclusivamente odontológicas, lucro de R$ 652,8 milhões;
- operadoras médico-hospitalares, lucro de R$ 1,93 bilhão.
Mesmo com o lucro de R$ 1,93 bilhão, as operadoras médico-hospitalares ainda seguem com resultado operacional negativo acumulado R$ 5,9 bilhões.
Apesar disso, a ANS observa que o quarto trimestre isolado de 2023 é o melhor resultado de um trimestre desde 2021. Assim, o prejuízo operacional foi “compensado por resultado financeiro recorde de R$ 11,2 bilhões, através principalmente da remuneração das aplicações financeiras, que acumularam, ao final do período, quase R$ 111 bilhões”, revela a Agência.
No comunicado, o diretor de Normas e Habilitação da ANS, Jorge Aquino, coloca que “os resultados são melhores do que o que foi projetado para o setor. Se em 2022 foi registrado prejuízo na casa de R$ 530 milhões no segmento médico-hospitalar, 2023 trouxe lucro de R$ 1,9 bilhão. Inclusive, poderíamos até mesmo ter números melhores, mas houve ajustes contábeis significativos em operadoras maiores que tiveram impacto nos resultados gerais. Temos acompanhado atentamente certas dificuldades na gestão das operadoras. Por isso, reforçamos que é necessária uma revisão do modelo de gerenciamento e de atendimento, para que elas possam entregar melhores serviços com melhor aproveitamento de todos os seus recursos. Não é uma fórmula fácil, mas as operadoras precisam buscar equacioná-la.”
Cancelamentos
Desde o ano passado a polêmica sobre cancelamentos de planos de saúde vem se avolumando. Notícias mais recentes da Folha de São Paulo mostraram do que as operadoras são capazes de fazer.
Uma idosa de 102 anos, com quinze anos de plano Unimed Nacional, com valor atual de mensal de R$9.300, recebeu o aviso de que teria o plano de saúde rescindido de forma unilateral. Quem faz o intermédio do contrato é administradora de benefícios Qualicorp. Após a reportagem, a Unimed informou que o plano seria mantido.
Em outra matéria foi revelado que um casal de idosos, também com contrato pela Qualicorp, e gastos acima de R$15 mil mensais, teria que comprovar vínculo com a entidade de classe indicada para a contratação sob o risco de perderem o plano de saúde. No caso, os idosos passam por tratamentos – recuperação de câncer e AVCs (acidente vascular cerebral), a outra pessoa faz hemodiálise.
As polêmicas se concentram pela modalidade de contratação dos planos “coletivos por adesão”, que exigem vinculação a uma entidade de classe. Muitas pessoas são orientadas a se vincular, de alguma maneira, a uma entidade ou associação profissional somente para obter o plano de saúde. Ou mesmo possuem efetiva relação com a entidade, porém deixam de tê-la ao longo dos anos.
No primeiro caso, a situação não constitui fraude, sendo que os usuários não sabem o que significa o modelo e são atraídos pela oferta dos prepostos das operadoras interessados na venda. A prática desses planos se tornou tão recorrente que se popularizou com o nome de “falsos coletivos”.
A crítica feita reside no crescente modelo de contratação que emergiu das brechas deixadas pela própria ANS.
A grande diferença reside no fato de que os planos individuais e familiares são reguladores pela ANS e tem teto de reajuste de 9,63%.
Enquanto os coletivos por adesão e coletivos empresariais – alvos dos recentes cancelamentos – não se submeterem aos reajustes regulados da ANS. Dessa forma, as operadoras podem aplicar reajustes maiores.
Mas então porque as pessoas tem fechado contratos coletivos, sendo que o reajuste pode ser até maior?
Isto porque as operadoras de saúde diminuíram ao longo da última década a oferta de planos individuais e familiares e empurraram grande parcela da sociedade para os planos coletivos, onde podem aplicar reajustes maiores.
Assim, no primeiro momento um plano coletivo pode parecer mais vantajoso, porém, ao longo do tempo, com reajustes maiores empregados pelas operadoras de saúde, ele tende a ficar mais custoso.
O que tem chamado a atenção e levanta a suspeitas é que os cancelamentos de contratos, com base em relatos colhidos que se espalham em reportagens e nas redes sociais, tem se concentrado em idosos e pessoas em tratamento. Em outras palavras, os cancelamentos estão evidenciados em clientes que dariam menor retorno, mesmo com os altos valores pagos.
Aumento das rescisões
A legislação para os planos individuais e familiares impede o cancelamento unilateral. No caso dos “falsos coletivos” a rescisão unilateral é prevista, conforme regras da ANS.
Apesar disso, os cancelamentos estão em desacordo com o Código de Defesa do Consumidor e o Código Civil, como destaca o Instituto de Defesa do Consumidor (Idec), na BBC.
A onda de pessoas comunicadas sobre a descontinuidade dos planos de saúde tem ocasionado uma série de pedidos na justiça que, usualmente, tem concedido liminares pela manutenção dos usuários nos planos de saúde.
Nesse sentido, a Justiça terá muito trabalho pela frente, até que o Congresso Nacional ou a ANS consiga colocar ordem no setor, uma vez que as queixas quanto às rescisões unilaterais dos planos coletivos por adesão cresceram 99% nos três primeiros meses desse ano em comparação com 2023, conforme dados da ANS a pedido da Folha.
*Com informações F.de São Paulo, BBC e ANS




